- Растяжения мышц и связок
- Что представляют собой растяжения
- Причины возникновения
- Симптомы и признаки
- Какой врач лечит растяжения мышц и связок
- Диагностика
- Методы лечения
- Результаты
- Реабилитация и восстановление образа жизни
- Образ жизни при растяжениях мышц и связок
- Надрывы мышц
- Основные причины
- Симптомы
- Диагностика
- Лечение
- Эвакуация крови
- Гипсовая повязка
- Пероральные препараты
- Препараты для наружного применения
- Лечение ударно-волновой терапией
- Электротерапия
- Стретчинг и плавание
- Разрыв мышцы: восстановление после хирургического лечения
- Значение реабилитации после хирургического лечения
- Цели реабилитации
- Реабилитация после операции после разрыва мышцы бицепса
- Разрыв икроножной мышцы: сроки восстановления
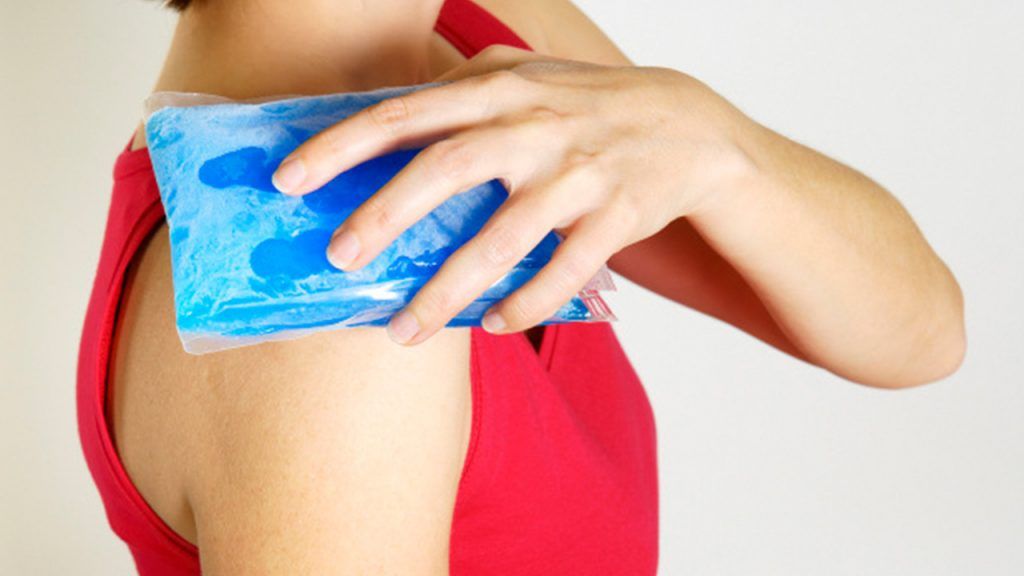
Растяжения мышц и связок
Что представляют собой растяжения
Повреждение сухожилий, связок и мышц связано с резким натяжением тканей. Травма связочно-мышечного аппарата достаточно распространенная, но, к сожалению, больные недооценивают всю тяжесть патологии и не сразу обращаются за медицинской помощью.
Растяжение характеризуется внезапным натяжением из-за запредельной нагрузки. Мышцы и связки не справляются с ней, теряют свою эластичность и удлиняются.
Наиболее часто растяжению подвергается следующие участки тела:
связки около лодыжки при повреждении во время бега, прыжка, неудачном выворачивании стопы. Обычно в таких случаях растягивается таранно-малоберцовая, боковая или пяточно-малоберцовая связка,
связки около запястья при падении на вытянутую руку,
подколенная связка при ударе коленом,
связки локтя при броске, метании предмета,
мышцы плеча при неудачном силовом захвате, гимнастических упражнениях.
Также травмируется голеностоп, связки кисти рук, паха. Реже всего травмируются связки шеи при резком повороте головы или во время сна.
Растяжения бывают острые и хронические. К острым относят повреждения при подъеме тяжести, катании на коньках, бросках и беге. Хронические растяжения появляются при гимнастике, гольфе, гребле, теннисе. В этом случае мышечно-связочный аппарат уже растянут, а травма случается при часто повторяющихся однообразных движениях.
Причины возникновения
Неловкое движение конечностью или рывок, падение или резкий поворот приводят к растяжению мягких тканей. Мышцы растягиваются при травме, полученной от удара или резкого скольжения, а также при подъеме тяжестей. Зачастую при спотыкании или ношении неудобных каблуков растягиваются мышцы голеностопа.
Чаще всего растяжения встречаются у спортсменов. Так, конькобежцы или лыжники травмируют мышцы и связки голеностопа из-за внутреннего вращения стопы во время торможения. Метатели ядра, баскетболисты повреждают мышцы плеч при броске.
 Симптомы и признаки
Симптомы и признаки
Клиническая картина растяжений зависит от степени повреждения. При первой степени растяжения боль слабая или отсутствует совсем. Чаще возникает дискомфорт, усиливающийся при движении. Очаг повреждения немного припухает, редко появляется синяк. Обычно больной может нагружать растянутую мышцу или связку и выносит незначительные нагрузки. Второй степени растяжения характерна боль во время движения. Участок опухает, на следующий день отек увеличивается. Появляется стойкий синяк. Уже при третьей степени растяжения боль настолько резкая и пульсирующая, что передвигаться нельзя.
Первые признаки растяжения следующие:
боль – первый симптом, который может возникнуть сразу или на следующий день после травмы. В зависимости от повреждения болевой синдром распространяется только над больной мышцей или вокруг,
слабость в мышцах. Поврежденная конечность при движении теряет силу,
нарушенная подвижность. При растяжении конечность сгибается не полностью или совсем не сгибается,
внешние проявления. Обычно на следующий день над поврежденным участком кожа опухает, при тяжелой стадии образуется синяк или гематома, реже кожа вокруг краснеет.
Стоит отметить, что при растяжении связок отек отсутствует, зато появляется синяк. В момент травмы слышен щелчок. При растяжении мышц синяка и гематомы нет, но быстро увеличивается отечность, и усиливаются спазмы. Поврежденная мышца ограничена в движении.
Какой врач лечит растяжения мышц и связок
При второй и третьей степени повреждения без помощи специалиста не обойтись. Нужно незамедлительно обратиться в травмпункт, где травматолог осмотрит поврежденную область, установит степень растяжения и назначит соответствующую терапию.
Диагностика
В некоторых случаях диагностировать растяжение невооруженным взглядом сложно, а тем более невозможно определить степень травмы. С этой целью травматолог выдает направление на обследование.
Сначала делают УЗИ. Ультразвук визуализирует состояние мягких тканей, исключает вероятность перелома. При сомнениях делают МРТ.
Методы лечения
На момент лечения накладывается давящая повязка или эластичный бинт, прикладывается лед, а конечность приподнимается для оттока крови и уменьшения отека. Отек снимается в течение первых двух суток после травмы. Снять воспаление и уменьшить боль помогают нестероидные противовоспалительные препараты. В редких случаях, если таблетированые средства не помогают, делают новокаиновую блокаду.

При выписке врач назначает местные кремы, мази, спреи без разогревающего эффекта.
Результаты
Как правило, растяжения связок и мышц первой стадии заживает самостоятельно за 1-2 недели. Лечение второй и третьей стадии более продолжительно. Требуется 3-4 недели для полноценного восстановления.
Реабилитация и восстановление образа жизни
После пройденного курса лечения для улучшения функциональности поврежденного участка врач разрабатывает программу реабилитации. Зачастую после растяжения мышц и связок возникает скованность движений, теряется гибкость и сила мышц, а двигательная функция нарушается. Исправить положение помогает лечебная физкультура. Упражнения специалист подбирает индивидуально в соответствии со степенью травмы, локализации растяжения.
Восстановление продолжается в течение двух-трех недель. Для ускорения процесса эффективны сеансы физиотерапии. Магнитотерапия ускоряет регенерацию мягких тканей, нормализует обменные процессы.
Образ жизни при растяжениях мышц и связок
Для предотвращения повторной травмы специалисты рекомендуют следить за весом, растягиваться перед спортивными тренировками и подъемом тяжестей. Не лишней будет ежедневная зарядка, при которой мышцы растягиваются, и повышается их гибкость.
Источник
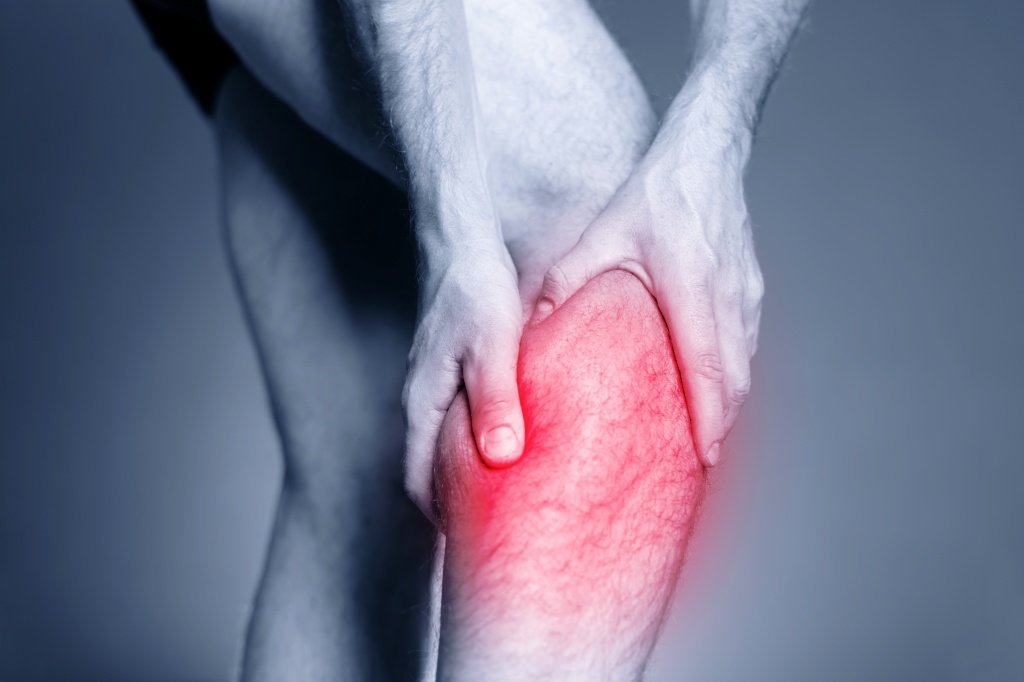
Надрывы мышц
Надрывы мышц в 70% случаев получают люди, которые профессионально занимаются спортом. В зоне риска футболисты, тяжелоатлеты, пловцы, теннисисты и танцоры. Но травмы мышц бывают не только у профессионалов. Обычные люди также сталкиваются с надрывами и микроповреждениями, только часто не знают, как диагностировать и лечить это заболевание.
Основные причины
Зоны, где мышца переходит в сухожилие, наиболее уязвимые. Надрывы чаще всего появляются в спине, бедрах, предплечьях, икрах и плечах. Брюшные мышцы, шея и грудная клетка травмируются намного реже.
Повреждения мышечных волокон вызывают:
- резкие махи и повороты;
- неудобная тренировочная одежда, ограничивающая подвижность суставов;
- слишком короткая разминка перед тренировкой или ее отсутствие;
- слишком интенсивные нагрузки;
- тренировка в состоянии физического или эмоционального истощения.
К надрывам мышц приводят удары, падения и порезы. Риск серьезных повреждений возрастает, если пациент – пенсионер или человек, который недавно перенес инфекционное заболевание. В пожилом возрасте структура мышечных волокон нарушается, и они становятся более восприимчивыми к механическим повреждениям и растяжениям. Похожие изменения происходят в мягких тканях и во время серьезной болезни.
Надрывы условно делят на два типа:
Продольные надрывы проходят вдоль волокон. Повреждения такого типа легче поддаются лечению, поэтому восстановление занимает 1–2 месяца. Поперечные надрывы более сложные и серьезные. Регенерация мышц длится в 1,5–2 раза дольше. При поперечном типе повышается риск повторного надрыва или даже разрыва мышечных волокон.
Повреждения также бывают дегенеративными и травматическими. К дегенеративным относятся надрывы, которые появляются из-за частых микротравм мышечных волокон. Этот тип повреждений характерен не только для спортсменов, но и для учителей, парикмахеров, строителей и представителей других профессий, связанных с постоянными нагрузками на какую-то одну часть тела. Например, на руку или бедро.
Травматические надрывы – результат падения или резкого движения. Они делятся на три типа: свежие, несвежие и застаревшие.
Симптомы
Самый распространенный признак надрыва – внезапная и резкая боль в травмированной зоне. Дискомфортные ощущения усиливают при стретчинге (растяжке) и пальпации пострадавшего участка. Боль может сопровождаться спазмами, отеками и гематомами.
Если травмирована верхняя или нижняя конечность, то может ухудшиться подвижность сустава. Человек не сможет разогнуть до конца локоть или выпрямить ногу, сжать пальцы в кулак или удержать мелкий предмет.
Неприятные ощущения при надрывах уменьшаются в состоянии покоя. Если же боль не проходит, а мышцы теряют подвижность, то можно говорить о разрыве волокон. Такие травмы требуют немедленной госпитализации и хирургического вмешательства.
Диагностика
Пациента с повреждениями осматривает травматолог. С помощью функциональных тестов и пальпации врач ставит предварительный диагноз. Затем направляет пострадавшего на дополнительную диагностику. Самыми популярными методами считают:
После обследования врач составляет план лечения и реабилитации. Назначает мази и препараты, подбирает процедуры и рассказывает, когда и как возобновлять тренировки. При серьезных надрывах травматологи рекомендуют сделать повторное УЗИ или МРТ на 12–15 день лечения, чтобы понять, насколько быстро восстанавливаются поврежденные зоны.
Лечение
В первые сутки пациенту следует соблюдать покой и прикладывать к травмированной конечности компрессы со льдом. Холод уберет отеки, предупредит образование гематом и уменьшит боль в мышцах. Массаж и тепловые процедуры запрещены, они только ухудшат состояние больного и замедлят выздоровление.
Холодный компресс можно дополнить магнитотерапией. Аппаратная процедура восстанавливает кровообращение в травмированных тканях, убирает дискомфортные ощущения и отеки, стимулирует регенерацию и успокаивает воспаление.
Эвакуация крови
Если рядом с местом надрыва образовалась гематома, в подкожный слой вводят специальную иглу и проводят аспирацию (откачивание) крови. Эвакуацию застоявшейся жидкости повторяют и на вторые сутки, чтобы снизить риск образования тромба.
Гипсовая повязка
При крупных надрывах на травмированные участки накладывают гипсовую повязку. Она обездвижит поврежденную конечность и защитит мягкие ткани от нагрузок. Мышечным волокнам необходим покой для быстрого восстановления. Особенно, при поперечных надрывах.
Пероральные препараты
Снять симптомы мышечного надрыва помогают анальгетики и миорелаксанты. Препараты первой группы притупляют боль. Миорелаксанты убирают спазмы и расслабляют мышцы, ускоряя их регенерацию. Препараты второй группы не назначают при сердечной и почечной недостаточности, глаукоме, обширных травмах.
Пациентам с надрывами мышечных волокон также противопоказаны нестероидные противовоспалительные средства. Они не ускоряют регенерацию мягких тканей, но ухудшают работу печени и обменные процессы в организме.
Препараты для наружного применения
Анальгетики дополняют мазями или гелями. Они бывают обезболивающими, противовоспалительными и разогревающими. Мази нужно втирать 2–3 раза в день легкими массажными движениями. Препараты для наружного применения уберут отеки, покраснение и припухлость.
Лечение ударно-волновой терапией
Пациентам с микротравмами и надрывами, не требующими оперативного вмешательства, назначают курс ударно-волновой терапии.
Поврежденную зону обрабатывают инфразвуком. Акустические волны улучшают кровообращение в мышечных волокнах и сухожилиях, стимулируют выработку коллагена для быстрой регенерации и снимают отеки. Ударно-волновая терапия возвращает суставам подвижность, а также убирает воспаление и спазмы.
Процедура также укрепляет мышцы и сухожилия, снижая вероятность повторных надрывов и разрывов. И она, в отличие от пероральных препаратов, не имеет противопоказаний и побочных эффектов.
Электротерапия
Электротерапия работает по принципу ударно-волновой, но вместо инфразвука использует слабые разряды тока. Электрические импульсы восстанавливают мышечные ткани, помогают при воспалении, спазмах и сильных отеках.
Процедура противопоказана при эпилепсии, беременности, высокой температуре и наличии кардиостимулятора.
Стретчинг и плавание
Постепенно к аппаратным процедурам добавляют лечебную физкультуру. Пациент начинает с легких разминок и растяжек. Стретчинг улучшает подвижность мышц и суставов, но его нужно выполнять строго по инструкции.
Травмированные части тела нельзя перегружать. Если во время растяжки появляются болезненные ощущения, нужно либо прекратить занятие, либо уменьшить амплитуду.
Пациентам с надрывами мышц полезно плавание. Занятия в бассейне улучшают кровообращение в мягких тканях, снимают дискомфортные ощущения и спазмы. Если травмированы икроножные или бедренные мышцы, плавание можно дополнить велотренажером, но тренироваться нужно под наблюдением специалиста.
Лечение надрывов длится от 1,5 до 2–3 месяцев. Конечно, если пациент своевременно обратиться к травматологу и будет соблюдать все рекомендации. Домашние массажи, примочки и другие альтернативные процедуры лишь замедляют выздоровление, а самодиагностика нередко заканчивается неправильными диагнозами и деформацией мягких тканей.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
Источник
Разрыв мышцы: восстановление после хирургического лечения
После перенесенных хирургических вмешательств и сложных травм необходимо восстановительное лечение, направленное на скорейшее выздоровление и предупреждение развития осложнений.
В центре реабилитации Юсуповской больницы проводятся все необходимые лечебные и профилактические процедуры, способствующие максимально полному и быстрому восстановлению утраченных способностей больного.
Высококвалифицированный медицинский персонал Юсуповской больницы обладает достаточным опытом проведения реабилитационных мероприятий с применением передовых технологий, помогающих вернуть пациентов к полноценной жизни.
Значение реабилитации после хирургического лечения
Главным условием для выздоровления является хорошо выполненное хирургическое вмешательство. Однако без грамотной реабилитации итоговый результат операции может быть значительно ниже, чем изначально запланированный. Окончательное выздоровление требует реабилитационной помощи – восстановление утраченных функций больного может потребовать очень длительного времени и усилий.
Реабилитация после операции (после разрыва мышцы бицепса, икроножной мышцы и др.) является тяжелой работой, которая требует должной подготовки врачей и специальных навыков медицинского персонала. Она проводится в зависимости от последствий травмы или заболевания, а также проведенного лечения.
Цели реабилитации
Реабилитационный курс после операций и травм позволяет добиться следующих результатов:
- регенерировать мышечные ткани, восстановить прежний уровень силы и тонуса;
- восстановить двигательную активность суставов, нарушенную после травм, переломов, оперативных вмешательств, иммобилизации;
- улучшить регенерацию тканей, в т.ч. хрящевых;
- увеличить подвижность при спайках и рубцах;
- улучшить трофику мышечных и костных тканей организма;
- устранить отеки и болевые ощущения;
- улучшить кровообращение в поврежденных суставах или конечностях.
Кроме того, реабилитация способствует укреплению общего тонуса больного, улучшению его эмоционального и психологического состояния. Отсутствие своевременно проведенного реабилитационного курса может привести к возникновению осложнений, повторному развитию заболевания и грозит неполным восстановлением мышечных сил.
Реабилитация после операции после разрыва мышцы бицепса
Разрыв мышцы бицепса (двуглавой мышцы плеча) чаще всего ассоциируется со спортивной травмой, но данное повреждение может быть вызвано и сильными прямыми ударами, дорожными авариями и т.п. Данная травма приводит к нарушению функции локтевого и плечевого сустава, затруднению свободных движений в верхней конечности.
Разрыв сухожилий бицепса может быть полным и частичным. Различие состоит не только в клинических данных, но и в объеме повреждения.
Пациенты с полными разрывами жалуются на возникновение интенсивной, не стихающей боли в области плеча, они не могут согнуть руку в локтевом суставе. Внешне наблюдается деформация в области предплечья, которую зачастую путают с переломом. Через несколько часов после повреждения развивается отек.
Разрыв мышцы бицепса требует проведения хирургического лечения, позволяющего полностью восстановить силу, что особенно необходимо спортсменам или лицам, чья деятельность связана с физическим трудом.
Операция целесообразна и для людей с частичными разрывами сухожилия, в случае сохранения симптомов после консервативной терапии.
В настоящее время используются различные хирургические методы, требующие минимальных разрезов и позволяющие восстановить сухожилие. В ходе операции сухожилие заново прикрепляют к кости. Вариант определенного хирургического вмешательства выбирает врач. Данная операция редко сопровождается развитием осложнений. Повторные разрывы оперированной мышцы бицепса происходят спорадически.
Реабилитация после операции после разрыва мышцы бицепса, прежде всего, предполагает выполнение терапевтических упражнений. Для коррекции диапазона движений в плечевом суставе назначается выполнение терапевтических упражнений, укрепляющих плечо.
Благодаря успешно проведенной операции и грамотно подобранному комплексу реабилитационных мероприятий корректируется деформация мышцы бицепса, восстанавливается её сила и функция.
Своевременная реабилитация после операции после разрыва мышцы бицепса позволяет предупредить развитие грозных осложнений: тендинитов, миозитов, которые имеют тенденцию к переходу в хроническую форму с изнуряющими болями в период обострения.
Высокой эффективностью в период реабилитации обладает физиотерапия и лечебная физкультура. Специалисты клиники реабилитации Юсуповской больницы подбирают индивидуальную программу для каждого пациента, длительность восстановительного лечения составляет, как правило, около трех месяцев.
Разрыв икроножной мышцы: сроки восстановления
Разрыв икроножной мышцы возникает вследствие травм либо является опасным осложнением хронических патологий суставов и связок нижних конечностей.
Повреждение икроножных мышц может быть следствием непривычной физической нагрузки, удара тупым предметом, плоскостопия и других ортопедических заболеваний, перелома малоберцовой и большеберцовой костей со смещением, привычного вывиха или переразгиба стопы.
Существует несколько клинических симптомов, которые подтверждают разрыв мышцы. Восстановление в немалой степени зависит от их интенсивности. Клиническая картина травмирования икроножной мышцы проявляется следующими признаками:
- болями в области голени;
- развитием отека в месте повреждения;
- изменением формы конечности (в случае полного разрыва);
- изменением цвета кожи (при частичном разрыве);
- сильными болями, возникающими при движении стопы;
- кровоподтеками (синяками) в области разрыва мышцы.
В первую очередь при разрыве икроножной мышцы необходимо наложить на пораженную область холодный компресс, ограничить подвижность конечности, временно иммобилизировать конечность эластичным бинтом или шиной. Пациенту назначается прием противовоспалительных и обезболивающих препаратов (нимесила, ибупрофена, анальгетиков и пр.).
Эффективное заживление достигается посредством приема мембраностабилизирующих препаратов (рибоксина, тиотриазолина), местных нестероидных противовоспалительных средств, дезинтоксикационных лекарственных средств (реамберина, трисоля, реосорбилакта, аскорбиновой кислоты).
Однако основным методом лечения полного разрыва икроножной мышцы является хирургическое лечение, направленное на её сшивание, после чего голень иммобилизируется на один-три месяца.
Частичный разрыв мышцы требует от одного до полутора месяца реабилитации. Если диагностирован полный разрыв икроножной мышцы — сроки восстановления увеличиваются до трех месяцев. При консервативном лечении разрыва икроножной мышцы полное выздоровление наступает не ранее, чем через пять месяцев.
На скорость реабилитации влияют многие факторы: характер травмы, срок её давности, своевременность оказания первой помощи.
Реабилитация после разрыва икроножной мышцы состоит из комплекса мероприятий, к которым относят:
- лечебную физкультуру – необходима на всех этапах восстановительного лечения;
- прием витаминных комплексов, укрепляющих костно-мышечный аппарат;
- постепенное снижение площади иммобилизации.
В первые две-три недели на поврежденную ногу накладывается гипсовая лангета, что позволит ограничить объем движений и снять отек. После того, как отек уменьшится, рекомендуется наложение гипсового «сапожка» (спиралевидной повязки), фиксирующего коленный сустав. Через 14-20 суток повязку необходимо поменять, наложить новую, высотой до колена.
Через одну-две недели гипс разрешается полностью снять и перейти на более мягкую фиксацию – ортез, держатель голени либо другое ортопедическое средство.
С первых дней восстановительного лечения пациентам клиники реабилитации назначается лечебная физкультура (ЛФК), способствующая значительному сокращению периода восстановления.
В первые две недели рекомендуется выполнение общеукрепляющих упражнений.
С третьей недели пациенты могут приступать к легким движениям больной конечностью в свободных суставах.
На пятой-шестой неделе назначается выполнение пассивных движений в коленном суставе.
С седьмой недели можно постепенно увеличивать осевую нагрузку на больную конечность, начав с 25% массы тела с максимальным увеличением до 100-130%.
Полное наступание на поврежденную конечность и ходьба разрешается после того, как лечащий врач оценит состоятельность швов, соединяющих мышцы.
Консервативное лечение разрыва икроножной мышцы грозит развитием большого количества осложнений и длительным периодом восстановления.
Любая программа для восстановления, разрабатываемая специалистами центра реабилитации Юсуповской больницы, стимулирует возможности организма больного с помощью внешних факторов.
Новейшая аппаратура Юсуповской больницы позволяет достичь внешнего воздействия, улучшающего крово- и лимфообращение, способствующего регенерации тканей и активизации иммунитета больного.
Специалисты центра реабилитации Юсуповской больницы проводят качественную диагностику и подбирают максимально эффективную программу восстановительного лечения, учитывая индивидуальные особенности каждого пациента.
В оснащении центра имеется уникальное оборудование, обеспечивающее возвращение больных к активной полноценной жизни в кратчайшие сроки.
Получить подробную информацию о методах реабилитации в Юсуповской больницы и записаться на прием к врачу можно по телефону +7 (499) 750-00-04, или у наших координаторов на сайте Юсуповской больницы.
Источник


 Симптомы и признаки
Симптомы и признаки