Гимнастика Стрельниковой — 11 дыхательных упражнений
Дыхательная гимнастика по Стрельниковой основана на упражнениях, где вдохи нужно делать в конце движения, когда грудная клетка сжата. Методику придумала мать, дававшая урок
Стрельникова – дыхательная гимнастика – суть и преимущества
Однажды, при очередном сердечном приступе, Александра Стрельникова попробовала дышать так, как её научила мать, и удушье постепенно отступило. С того времени она начала постоянно выполнять дыхательные упражнения, и не знала никаких проблем со здоровьем. У Стрельниковых занимались многие известные певцы и актеры, методика была столь впечатляющей, что Александра подала документы, и получила патент на свою дыхательную гимнастику.
- Гимнастика Стрельниковой активизирует всю иммунную систему организма.
Упражнения изначально помогали восстановлению голоса, позже Стрельниковой удалось излечить от бронхиальной астмы своего ученика и последователя Михаила Щетинина. Врачи не имеют однозначного мнения, но считают методику эффективном средством при лечении заболеваний дыхательной, нервной и сердечно-сосудистой систем.
- Сочетание с циклическими упражнениями (бег, плавание, ходьба).
- Восстановление больных органов.
- Профилактика болезней.
- Положительное влияние на весь организм.
- Отсутствие особых условий для занятий.
- Увеличение объема легких.
- Доступность для взрослых и детей.
Метод называют парадоксальным, ведь во время вдоха грудная клетка находится в сжатом состоянии, а не в расширенном. Тем не менее, упражнения не вызывают усталости, вентиляция легких возрастает в 5 раз. Дыхание производится во время движения, восстанавливается весь энергетический баланс человеческого организма.
Показания и противопоказания методики
Методика положительно действует на все обменные функции организма, кровоснабжение органов и систем, помогает восстановить нарушенное дыхание и укрепить сосуды.
Рекомендуется при таких показаниях:
- хронические депрессии;
- невротические состояния;
- период беременности;
- воспаления легких и бронхов, астмы;
- сердечные заболевания;
- гипертонические болезни;
- вегетососудистые дистонии;
- перенесенные инфаркты и нарушения ритма сердца;
- постинсультные состояния, головные боли и эпилептические недуги; нарушения работы щитовидной железы и диабет;
- вирусные, воспалительные и кожные болезни;
- импотенция;
- лишний вес и курение.
Гимнастикой можно заниматься параллельно с применением лекарственных препаратов, здоровые люди выполняют упражнения для профилактики.
Противопоказана гимнастика Стрельниковой в случаях:
- острых состояний с повышенной температурой;
- тяжелых патологий;
- острых тромбофлебитов.
В любой ситуации без предварительной консультации с врачом не стоит самостоятельно назначать себе этот комплекс.
Дыхательные упражнения Стрельниковой
Приступать к тренировкам нужно с начальных 3-х упражнений, дважды в день, прибавляя ежедневно по упражнению. Время отдыха между движениями поначалу увеличивать до десяти секунд, вместо трех-пяти.
- Главная особенность метода – сильный и резкий вдох носом.
Выдыхать нужно произвольно, лучше через рот. Частота движений – 100-120 раз в минуту. Не тратьте на занятие больше, чем полчаса. Стрельникова рекомендует заниматься на протяжении всей жизни, раз в день. Движения со 2-го по 10-е выполняются в 12 подходов по 8 вдохов (12 х 8).
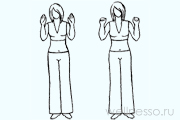
№1–Ладошки
Встаете прямо, сгибаете руки в локтях, ладонями вперед. Выполняете ритмичные вдохи носом (4 подряд), сжимая ладони в кулак. Опускаете руки, отдыхаете 4 сек. Выдыхаете свободно ртом. 24 подхода в любой позе (лежа, стоя или сидя). При трудностях увеличиваете отдых до 10 сек.
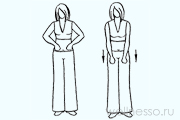
№2 – Погончики
Стоите прямо, руки прижимаете к животу, сжав кулаки. Вдыхая, резко толкаете кулаки вниз, напрягая плечи. Возвращаете руки назад до уровня пояса, расслабляете плечи на выдохе. 8 вдохов – пауза 4 сек. (12 х 8).
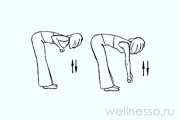
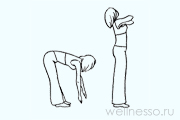
№3 – Насос
Стойка прямо, ноги на расстоянии уже плеч, руки опущены вдоль тела. Исполняете маленький наклон вперед (спина округленная, голова опущена), тянете руки к полу, не доставая его. Вдох одновременно с наклоном. Затем выдыхаете, выпрямляясь не до конца. Темп наклонов – от 100 в минуту. (12 х 8). При последствиях травм головы или спины наклоняетесь не сильно.
№4–Кошка
Встаете прямо, ноги на расстоянии уже плеч. Чуть-чуть присядьте, поворачиваясь вправо и выполняя резкий вдох. Возвращаетесь в первоначальное положение. Повторяете движение влево. Колени слегка согнуты, руки выполняют хватающие движения. Спину держите прямо, поворачиваетесь в талии. (12 х 8).
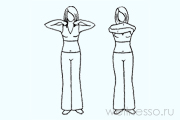
№5 – Обнять плечи
В положении стоя сгибаете руки в локтях и поднимаете на уровень плеч. Выполняете резкий вдох, обнимая себя за плечи, не скрещивая руки. (12 х 8). Если тяжело, исполняете по 4 движения.
№6–Большой маятник
Стоите прямо, ноги расставлены уже плеч. Наклоняетесь вперед, потянув руки к полу и выполняя вдох. Затем возвращаетесь назад, обнимаете руками плечи и снова вдыхаете. (12 х 8). Возможно исполнение сидя. При болезнях позвоночника назад нельзя прогибаться.
- Осилив первые шесть упражнений, приступать к оставшимся, добавляя по одному в день.
№7 – Повороты головой
Стойка прямо, ноги уже плеч. Поворачиваете голову вправо – вдох, влево – вдох. Выдох между вдохами. (12 х 8).
№8 – Ушки
Встаете прямо, ноги уже, чем плечи. Наклоняете голову вправо, касаясь ухом плеча, – вдох, голова влево – вдох. Выдох между вдохами.(12х8).
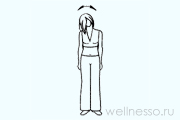
№9 – Маятник головой
Стоите прямо, ноги уже, чем плечи. Наклоняете голову вперед, глядя в пол, – вдох, назад (глядя вверх) – вдох. Выдох между вдохами. (12 х 8).
- При травмах головы, патологиях верхнего отдела позвоночника и эпилепсии упражнения 7-9 можно выполнять не до конца, но вдыхать резко.
№10 – Перекаты
Встаете ровно, левая нога – вперед, правая – назад. Переносите вес тела на левую ногу, правую сгибаете и ставите на носочек. Приседаете на левой ноге при сильном вдохе. Выпрямляете ногу и переносите вес на правую. Приседаете на правой ноге, вдохнув. (12 х 8).
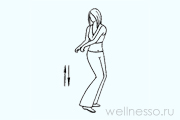
№11 – Шаги
Шаг передний. Стойка прямо, ноги на расстоянии уже плеч. Поднимаете левую ногу, согнув ее в коленке, до живота (носок тянется вниз). Приседаете на правой ноге при шумном вдохе. Принимаете исходное положение. Повторяете с другой ногой. 8 раз по 8 вдохов. Шаг задний. Сгибаете левую ногу в колене, доставая пяткой ягодицы. Приседаете на правой ноге, сделав вдох. Повторяете другой ногой. 4 раза по 8 вдохов. При травмах конечностей, тромбофлебитах, сердечных болезнях ноги поднимаете невысоко, делаете паузу по 10 сек.
Источник
Пульмонолог: Простая гимнастика поможет восстановить легкие

Без дыхательной гимнастики тут не обойтись. Авторы документа говорят: заниматься нужно не менее 3-4 раз в неделю (а лучше, конечно, каждый день), начать с 10-15 минут, постепенно увеличивая нагрузку.
Даже при плохом самочувствии дыхательные и простые физические упражнения можно выполнять прямо в постели, лежа. Кстати, в документе написано, что после окончания лечения нужно соблюдать изоляцию еще 14 дней — самое время заняться собой. Минздрав рекомендует поликлиникам проводить занятия дистанционно — с помощью телемедицины. Но если ваша не настолько продвинута, в интернете можно найти записи дыхательных практик. А некоторые ресурсы по подписке проводят онлайн-занятия.
Согласно документу для окончательного выздоровления пациенты могут быть отправлены в санаторий, если это предусмотрено в региональных дорожных картах по лечению COVID-инфекции. Но и тут можно действовать самим: свежий воздух, прогулки где-нибудь в сосновом лесу или, если удастся, поездка к морю всегда на пользу.
В рекомендациях минздрава есть комплексы лечебной гимнастики для пациентов с разным уровнем состояния. Упражнений несколько десятков. Мы выбрали для примера несколько простых и универсальных.
Как заниматься дома
На что обратить внимание, восстанавливаясь после COVID-19, «РГ — Неделе» рассказала наш постоянный эксперт, врач-пульмонолог Пироговского центра (КДЦ Арбатский) Ольга Богуш.
— Сейчас уже ясно, что даже при легком течении заболевания многим не удается избежать осложнений. У некоторых наблюдается фиброз — поражение легких, когда нормальная ткань замещается соединительной. В легком, по сути, возникают рубцы. В результате уменьшается дыхательная поверхность легких. Если поражены небольшие участки, человек этого не замечает. Но если фиброз более выражен, возникает одышка.
Заниматься физическим восстановлением нужно обязательно. Прежде всего это дыхательная гимнастика — упражнения, направленные на восстановление дыхательной мускулатуры, укрепление мышц, которые отвечают за вдох и выдох. Важно задействовать нижние отделы легких, которые в обычной жизни для дыхания почти не используются. На это, например, направлены йоговские практики.
Многие мои пациенты, которые сейчас приходят ко мне на консультацию, занимаются по методике Бутейко — это особое «поверхностное» дыхание, при котором идет накопление углекислого газе в организме. Говорят, что им помогает. Но все же постковидным пациентам я прежде всего рекомендую «парадоксальную» гимнастику, которую много лет назад разработала Александра Стрельникова.
Эти упражнения хорошо работают при астме, других хронических заболеваниях легких. В рекомендациях минздрава, кстати, указано, что можно практиковать йоговское дыхание — и диафрагмальное, и так называемое полное. По способу выполнения эти дыхательные практики отличаются, но на состоянии легких хорошо сказываются и та и другая.
Важный момент: ограничиваться только дыхательными упражнениями не стоит, надо обязательно добавлять физическую нагрузку. Пока сохраняется сильная слабость, можно, лежа в постели, делать совсем простые вещи: надувать шарики, медленно выдыхать через тонкую трубочку в воду. Есть специальные дыхательные тренажеры — они полезные, хотя и довольно дорогие. Думаю, вполне можно обойтись и подручными средствами.
Когда физическое состояние позволит вставать, добавляем гимнастику. Если дома есть тренажер — шаговая дорожка или велосипед, используем их для увеличения аэробной нагрузки. Если нет, не страшно. Обычная энергичная ходьба, махи руками, наклоны туловища и другие элементарные упражнения помогут восстановиться быстрее.
Если есть возможность, занимайтесь на свежем воздухе. Самое простое и безопасное — ходьба в бодром темпе, можно подключить палки (скандинавская ходьба), использовать велосипед.
Иногда пациенты сами затягивают процесс восстановления. Например, у них сохраняется остаточный кашель, и они делают ингаляции с муколитиками — лазолваном или каким-то другим аналогичным препаратом. Этого без назначения врача делать не надо. Ингаляции для увлажнения дыхательных путей полезны — с минеральной водой, физраствором. Но если добавлять муколитики, это будет провоцировать кашель.
Хочу предупредить: если неприятные симптомы со временем не проходят — усиливается одышка, ухудшается самочувствие, кашель приобретает другой характер, к нему присоединяются хрипы, например, не надо лечиться самостоятельно, нужно обратиться к врачу и обследоваться.
Кроме гимнастики также хорошо выполнять вибрационный массаж. Это несложно: легко постучите себя ладонями по груди, животу и попросите кого-нибудь также прохлопать несколько минут по спине. Это помогает очистить дыхательные пути от слизи, работает как профилактика застойных явлений в легких.
Наконец, важный совет: я всем своим пациентам, в том числе и старшего возраста, рекомендую обязательно привиться не только от гриппа, но и против пневмококка. Такая прививка защитит от вторичной бактериальной пневмонии. Кстати, из примерно 40 моих пациентов с хроническими заболеваниями легких, которые были в этом сезоне привиты от пневмококка, коронавирусом заразился только один и переболел довольно легко. Так что, возможно, эта прививка, стимулируя иммунитет, помогает защититься и от коронавируса.
Методические рекомендации по реабилитации для больных COVID на сайте Минздрава предназначены прежде всего для врачей, но в конце документа приведено несколько полных комплексов лечебной и дыхательной гимнастики — взять их на вооружение может любой человек.
Источник
Легочная реабилитация пациентов, перенесших коронавирусную инфекцию COVID-19 (клинические примеры)
Полный текст:
Аннотация
Ключевые слова
Об авторах
Мещерякова Наталья Николаевна – к. м. н., доцент кафедры пульмонологии факультета дополнительного профессионального образования Федерального государственного автономного образовательного учреждения высшего образования «Российский национальный исследовательский медицинский университет им. Н.И.Пирогова» Министерства здравоохранения Российской Федерации; врач-пульмонолог Клиники респираторной медицины «ИнтеграМед»
117997, Москва, ул. Островитянова, 1
107023, Москва, Мажоров переулок, 7
тел.: (903) 744-24-63
Белевский Андрей Станиславович – д. м. н., профессор, заведующий кафедрой пульмонологии факультета дополнительного профессионального образования
117997, Москва, ул. Островитянова, 1
тел.: (495) 963-24-67
Кулешов Андрей Владимирович – к. м. н., главный врач Клиники респираторной медицины
107023, Москва, Мажоров переулок, 7
тел.: (903)130-59-02
Список литературы
1. Министерство здравоохранения Российской Федерации. Временные методические рекомендации: Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 7 (03.06.2020). Доступно на: https://static-0.rosminzdrav.ru/system/attachments/attaches/000/050/584/original/03062020_%D0%9CR_COVID-19_v7.pdf
2. Baig A.M. Khaleeq A., Ali U. et al. Evidence of the COVID-19 virus targeting the CNS: tissue distribution, host–virus interaction, and proposed neurotropic mechanisms. ACS Chem. Neurosci. 2020; 11 (7): 995–998. DOI: 10.1021/acschemneuro.0c00122.
3. Behzadi M.A., Leyva-Grado V.H. Overview of current therapeutics and novel candidates against influenza, respiratory syncytial virus, and Middle East respiratory syndrome coronavirus infections. Front. Microbiol. 2019; 10: 1327. DOI: 10.3389/fmicb.2019.01327.
4. Covernment of Canada. Coronavirus disease (COVID-19): Symptoms and treatment. Available at: https://www.canada.ca/en/public-health/services/diseases/2019-novel-coronavirus-infection/symptoms.html
5. CDC: Center for Disease Control and Prevention. Coronavirus disease 2019. Available at: https://www.cdc.gov/coronavirus/2019-ncov/index.html
6. Chen N., Zhou M., Dong X. et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet. 2020; 395 (10223): 507–513. DOI: 10.1016/S0140-6736(20)30211-7.
7. Nici L., Donner C., Wouters E. et al. American Thoracic Society/European Respiratory Society statement on pulmonary rehabilitation. Am. J. Respir. Crit. Care Med. 2006; 173(12): 1390–1413. DOI: 10.1164/rccm.200508-1211st.
8. Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management and Prevention of Chronic Obstructive Pulmonary Disease. Update 2013. Available at: https://goldcopd.org/
9. Исаев Г.Г. Физиология дыхательных мышц. В кн.: Бреслав И.С., Исаев Г.Г., ред. Физиология дыхания. СПб: Наука; 1994: 178–197.
10. McConnell A. Breathe Strong Perform Better. Human Kinetics; 2011.
11. American Thoracic Society/European Respiratory Society. ATS/ERS statement on respiratory muscle testing. Am. J. Respir. Crit. Care Med. 2002; 166 (4): 518–624. DOI: 10.1164/rccm.166.4.518.
12. Black L.F., Hyatt R.E. Maximal inspiratory pressures: normal values and relationship to age and sex. Am. Rev. Respir. Dis. 1969; 99: 696–702.
13. Caine M.P., McConnell A.K. Development and evaluation of a pressure threshold inspiratory muscle trainer for use in the context of sports performance. J. Sports Engineer. 2000; 3 (3): 149–159. DOI: 10.1046/j.1460-2687.2000.00047.x.
14. Edwards A.M., Wells C., Butterly R. Concurreny inspiratory muscle and cardiovascular training differentially improves both perceptions of effort and 5000 m running performance compared with cardiovascular training alone. Br. J. Sports Med. 2004; 42 (10): 523–527. DOI: 10.1136/bjsm.2007.045377.
15. Enright S.J., Unnithan V.B., Heward C. et al. Effect of high-intensity inspiratory muscle training on lung volumes, diaphragm thickness, and exercise capacity in subjects who are healthy. Phys. Ther. 2006; 86 (3): 345–354. DOI: 10.1093/ptj/86.3.345.
16. Epstein S.K. An overview of respiratory muscle function. Clin. Chest. Med. 1994; 15 (4): 619–639.
17. Gregory C.M., Bickel C.S. Recruitment pattern in Himan skeletal muscle during electrical stimulation. Phys. Ther. 2005; 85 (4): 358–364. DOI: 10.1093/ptj/85.4.358.
18. Requena Sánchez B., Padial Puche P., Gonzalez-Badillo J.J. Percutaneous electrical stimulation in strength training: an update. J. Strength Cond. Res. 2005; 19 (2): 438–441.
19. Geddes E.L., O’Brien K., Reid W.D. et al. Inspiratory muscle training in adults with chronic obstructive pulmonary disease: an update of a systematic review. Respir. Med. 2008; 102 (12): 1715–1729. DOI: 10.1016/j.rmed.2008.07.005.
20. Gosselink R., De Vos J., van den Heuvel S.P. et al. Impact of inspiratory muscle training in patients with COPD: what is the evidence? Eur. Respir. J. 2011; 37 (2): 416–425. DOI: 10.1183/09031936.00031810.
21. O’Brien K., Geddes E.L., Reid W.D. et al. Inspiratory muscle training compared with other rehabilitation interventions in chronic obstructive pulmonary disease: A systematic review update. J. Cardiopulm. Rehabil. Prev. 2008; 28 (2): 128–141. DOI: 10.1097/01.hcr.0000314208.40170.00.
22. Lötters F., van Tol B., Kwakkel G. et al. Effects of controlled inspiratory muscle training in patients with COPD: a meta-analysis. Eur. Respir. J. 2002; 20 (3): 570–576. DOI: 10.1183/09031936.02.00237402.
23. Hill K., Jenkins S.C., Philippe D.L. et al. High-intensity inspiratory muscle training in COPD. Eur. Respir. J. 2006; 27 (6): 1119–1128.
24. Meshcheriakova N., Belevskiy A., Cherniak A. et al. Threshold PEP and IMT devices (PID) for COPD patient respiratory training. Eur. Respir. J. [Abstracts 16 th ERS Annual Congress. Munich, Germany, 2–6 September, 2006]. 2006; 28 (Suppl. 50): S553.
25. Kempainen R.R., Milla C., Duniz J. et al. Comparison of setting used for high-freguency chest-wall compression in cyctic fibrosis. Respir. Care. 2010; 55 (6): 782–783.
26. Allan J.S., Garrity G.M., Donahue D.M. High-freguency chest-wall compression during the 48 hours following thoracic surgery. Respir. Care. 2009; 54 (3): 340–343.
27. Nicolini A., Cardini F., Landucci N. et al. Effectiveness of treatment with high-frequency chest wall ascillation in patients with bronchiectasis. BMC Pulm. Med. 2013; 13 (1): 21. DOI: 10.1186/1471-2466-13-21.
28. Gloeck R., Heinzeimann I., Baeuerle S. et al. Effects of whole body vibration in patients with chronic obstructive pulmonary disease: A randomized controlled trial. Respir. Med. 2012; 106 (1): 75–83. DOI: 10.1016/j.rmed.2011.10.021.
29. Brugliera L., Spina A., Castellazzi P. et al. Rehabilitation of COVID-19 patients. J. Rehabil. Med. 2020; 52 (4): jrmo00046. DOI: 10.2340/16501977-2678.
30. Bryant M.S., Fedson S.E., Sharafkhaneh A. Using telehealth cardiopulmonary rehabilitation during the COVID-19 pandemic. J. Med. Syst. 2020; 44 (7): 125. DOI: 10.1007/s10916-020-01593-8.
31. De Biase S., Cook L., Skelton D.A. et al. The COVID-19 rehabilitation pandemic. Age Ageing. 2020; 49 (5): 696–700. DOI: 10.1093/ageing/afaa118.
32. Bettger J.P., Thoumi A., Marguevich W. et al. COVID-19: maintain essential rehabilitation services across the care continuum. BMJ Glob. Heath. 2020; 5 (5): e002670. DOI: 10.1136/bmjgh-2020-002670.
33. Carda S., Invernizzi M., Bavikatte G. The role of physical and rehabilitation medicine in the COVID-19 pandemic: The clinician’s view. Ann. Phys. Rehabil. Med. 2020; 99 (6): 459–463. DOI: 10.1097/phm.0000000000001452.
Источник